政策研のページ COVID-19の事例から見る医療記録統合の動向
医療機関やバイオバンクにおいて管理されている医療情報は、複数の機関の情報を統合して解析することにより、医療の質向上や医薬品の研究開発に活用され始めています。特に新型コロナウイルス感染症(COVID-19)の流行により、公衆衛生上の観点で医療情報活用の需要はさらに高まりました。医薬品業界で医療情報を効率的に活用していくための仕組みについて、COVID-19で実際に活用された事例をもとに考察します。
はじめに
近年、実臨床の中で取得される医療記録等の情報を研究開発や疫学調査へ利用するための検討が、医薬品業界においても活発に行われています。これらの情報を利用する際には、解析の推定精度を向上させるための症例数の確保や、結果の外的妥当性の向上を目的として、単一の医療機関で得られる情報のみを用いて解析を行うのではなく、複数の医療機関で収集された情報を統合して解析を行うことが望ましい場面が多く存在します。一方で、統合した解析を行うために、患者さんの情報を医療機関の外部に提供することは、本邦における個人情報保護法や米国における医療保険の携行性と責任に関する法律(Health Insurance Portability and Accountability Act、HIPAA)等、各国の法律で規制されており、医療機関を横断して個人単位の医療情報を統合することは容易ではありません。この問題に対して、本邦においても次世代医療基盤法が施行され、要配慮個人情報の認定事業者への提供がオプトアウトにより可能となったように、医療情報の利用促進を目的とした施策が講じられているものの、本人通知の際の医療機関の負担や認定事業者間の連携等、依然として多くの障壁が残されています。解決に向けては、法的な措置に関する議論が注目を集めることが多いですが、昨今では、医療記録を研究利用することにより得られる利益を保ちながら、個人情報漏洩のリスクを軽減するために、技術的な側面からもさまざまな情報統合のアプローチが開発され、実用化に向けた検討が実施されています。本稿では、多様なアプローチが実践されたCOVID-19における、電子カルテを中心とした医療記録(Electronic Health Record、EHR)の統合を事例として、医療情報の統合のあり方に関して考察します。
医療情報の統合方法
医療機関が保有する情報を統合したデータベースの研究利用は、各国の政府が主導するものや、国境を越えた統合を目指すもの等、多様な疾患を対象に世界的に検討が行われています。情報の統合は、主に以下の3種類の方法を用いて実現されています(図1)。
図1 情報の統合方法の種類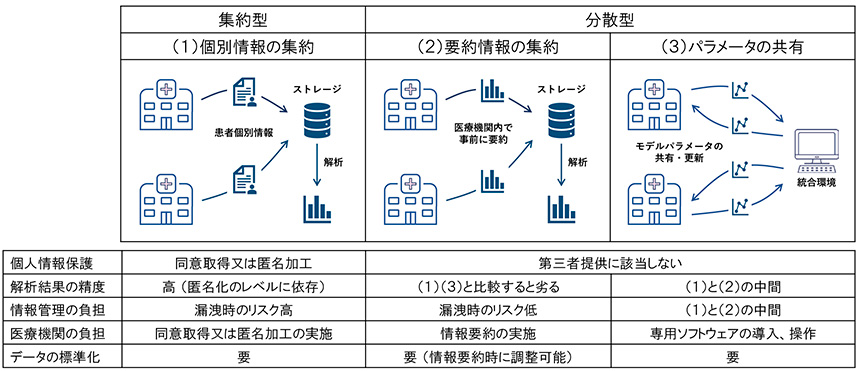
(1)個別症例情報の集約
中央の統合環境から各医療機関が保有する患者単位の情報にアクセスが可能な状態とする、または複製した患者単位の情報を中央のストレージに集約した後に、統合された環境において解析を実施する方法。
(2)医療機関で要約された情報の集約
各医療機関において、規制上外部に提供可能となる粒度まで個人情報を要約し、要約された情報のみを中央のストレージに集約した後に、統合された環境において解析を実施する方法。
(3)医療機関で実行された解析パラメータの共有
予測・分類モデルを構築する際に利用される方法で、各医療機関において、保有する情報を用いてモデルのパラメータの更新を行い、パラメータを中央の統合環境に集約し、集約したパラメータから得られた情報を再度、各医療機関に戻してパラメータ更新を繰り返し行うことにより、すべての医療機関のデータを用いて調整した共有のモデルを構築する方法。Federated learningやSplit learningと呼ばれるフレームワークが考案されています。
一般的に用いられる統計処理は、基本的にすべての情報が1ヵ所のストレージに格納されていることを想定しているため、最も解析に適した情報の統合方法は、(1)の個別症例の情報を1ヵ所に集約する方法となります。この方法では、多くの場合が個人情報の第三者提供に該当するため、情報提供者からの同意取得、または提供する情報の匿名加工が求められることとなります。解析の観点のみを考慮すると、すべての患者さんから研究利用の同意を取得してあることが望ましいですが、次世代医療基盤法で求められているオプトアウトに対しても、要件緩和の要求が出ている状況からも、同意の取得は医療機関において大きな負担となることが推察されます。加えて、同意の有無によって生じる患者選択によるバイアスが解析結果に与える影響に関しても検討を行う必要が生じます。情報管理の観点では、第三者として情報を受領する立場側の視点からも、個人情報または匿名加工情報を直接扱う必要が生じるため、情報の漏洩が生じた際のリスクは大きくなり、情報管理のコストは増大します。また、匿名加工情報には再識別リスクへの対応や匿名化による情報の損失等の問題も存在します。このように、個別症例の情報を集約する(1)の方法は、個人情報保護の観点で複数の懸念点が存在しますが、構造上は最も単純であり、解析上で有利な点が多いため、現在でも最も多く利用されているデータの統合方法の一つです。
個別症例の情報の集約とともに多く利用されている方法として、(2)の医療機関内で情報の要約を行い、要約の結果を中央のストレージに集約する方法があります。最も単純な例としては、厚生労働省が実施する季節性インフルエンザの流行状況の定点調査があります。定点調査では、医療機関単位で性別、年齢階層別に集計された患者数を保健所に提出し、各医療機関の集計結果を基に都道府県単位で感染者数が再集計されます。このように、必要とする情報が患者数等の集計値であれば、医療機関における解析の負担は増加しますが、個別症例の情報を統合する必要はなく、情報の管理も比較的容易となります。
最後に、(3)の解析パラメータの共有を繰り返すことで、個別症例の情報の共有を行わずに予測・分類モデルを作成する方法があります。この方法は、2016年に発表されたFederated learningと呼ばれるフレームワークを皮切りに、実用化に向けた研究が多く行われています。(2)の要約情報を集約する方法の派生で、同様に、患者単位の情報を第三者に提供する必要はありません。単一の医療機関でモデル構築を行う場合と比較して、外的妥当性が高いモデルを構築することが可能となります。
COVID-19での情報統合方法の事例
医療情報の統合方法の潮流を理解するために、全世界で多様なデータベースが作成されているCOVID-19におけるEHRの統合方法を基に、統合方法の特徴と個人情報保護への対応方法を整理します。(1)の個別症例の情報を集約する方法の事例として、米国と英国(イングランド)の政府機関が援助して作成されたデータベース、(2)の要約した情報を集約する方法の事例として、COVID-19の国際的なEHRデータで最大規模のコンソーシアム、(3)の解析パラメータを共有する方法の事例として、ハーバード大学医学部の医療機関と民間企業が行った研究をそれぞれ紹介します。
(1)-1 National COVID Cohort Collaborative(N3C)
米国の国立衛生研究所の研究機関の一つである国立先進トランスレーショナル科学センター(NCATS)が主導するプロジェクトで、COVID-19患者のEHRの統合データベースが研究目的で構築されました。データベースには米国の50以上の医療機関から収集された640万名以上のCOVID-19患者の情報が含まれています(2021年11月時点※1)。データの集約に際しては、特例措置として患者さんからの同意取得が免除されており、HIPAAに基づいて個人識別につながる情報を削除し、匿名化を行うことにより研究利用が可能となっています。HIPAAで規定されている削除すべき18の識別子(名前、住所、日付、電話番号、FAX番号、メールアドレス、社会保障番号、カルテ番号、保険番号、口座番号、各種免許書番号、車両番号、デバイス識別番号、URL、IPアドレス、生体認証識別子、本人写真、その他の固有の識別番号)のうち、N3Cではパンデミックの流行追跡のために、住所情報(郵便番号)と日付の情報を有しているため、解析目的に応じて提供されるデータセットのセキュリティレベルを分類し、レベルに応じて治験審査委員会(IRB)での承認や国外の機関からのアクセス制限等の追加の対策がとられています(表1)。情報保護の観点では、技術的な対応もとられており、データへのアクセスは米国政府の要件定義を満たしたGov-Cloud上に用意された解析プラットフォーム内に制限されており、情報へのアクセスや結果の出力の履歴がすべて中央で管理されています。
-
※1Pfaff, Emily R., et al. Synergies between centralized and federated approaches to data quality: a report from the national COVID cohort collaborative.
Journal of the American Medical Informatics Association, 2022, 29.4: 609-618.
表1 N3Cのデータの種類
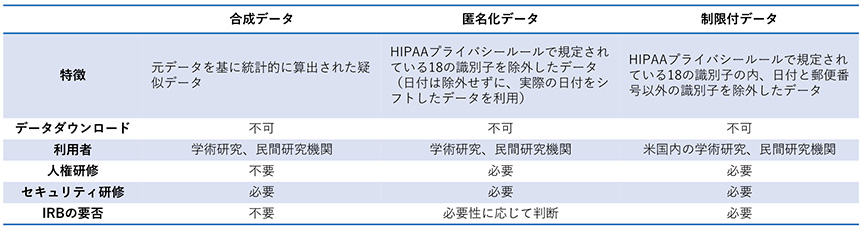 出所:以下の論文の内容を簡略化して作成
出所:以下の論文の内容を簡略化して作成
Haendel, Melissa A., et al. The National COVID Cohort Collaborative(N3C): rationale, design, infrastructure,
and deployment. Journal of the American Medical Informatics Association, 2021, 28.3: 427-443.
(1)-2 OpenSAFELY
イングランドの国民保険サービス(NHS England)の支援を受け、オックスフォード大学が主導して開発したEHRの解析プラットフォームで、COVID-19の流行を機に構築されました。電子カルテベンダーからの患者記録が提供されており、COVID-19患者以外の情報も含めて英国の約5800万名の患者記録が含まれています(2021年10月時点※2)。英国では患者情報を用いたCOVID-19研究に関する特例の通知が出されており、データの集約に際して、患者さんから研究利用に関する同意は取得しておらず、収集された情報はEU一般データ保護規則(General Data Protection Regulation、GDPR)とデータ保護法(Data Protection Act)に基づいて保護され、ハッシュ関数を用いて仮名化されています※3。情報保護に関する技術的な側面では、データを中央で一元管理することにより、情報へのアクセスや結果の出力の履歴がすべて管理される点はN3Cと同様ですが、さらなる特徴として、データアクセスの承認を得た研究者も、実際のデータにアクセスすることが不可能な構造となっています。これは、コンテナ技術やコード管理システム等を用いることによって実現されており、研究者が一度もデータを閲覧することなく、出力を得ることが可能となっています。ソースコードもGitHub上で公開されており、解析内容の透明性確保の観点も含めて個人情報保護を意識した先進的な設計がなされています。
-
※2Walker, Alex J., et al. Clinical coding of long COVID in English primary care: a federated analysis of 58 million patient records in situ using OpenSAFELY. British Journal of General Practice, 2021, 71.712: e806-e814.
-
※3UK Health Service(Control of Patient Information)Regulations 2002(COPI),
https://web.archive.org/web/20200421171727/https://www.gov.uk/government/publications/coronavirus-covid-19-notification-of-data-controllers-to-share-information
(2)Consortium for Clinical Characterization of COVID-19 by EHR(4CE)
EHRをはじめとする医療データの共有、統合、標準化を目指す組織が中心となった国際的なコンソーシアムであり、6ヵ国315の医療機関で構成されています。データベースには約8万名の患者記録が含まれています(2021年10月時点※4)。参加している医療機関が組織内で解析を実行し、その集計結果を中央のストレージで管理する仕組みとなっており、組織の外部に提供されるデータに個人情報は含まれないため、患者さんから研究利用に関する同意は取得していません。参加している医療機関は、医療データの標準化プラットフォームを導入しており、同様のデータ構造で情報を管理しているため、各医療機関において、中央で作成された共通の解析用スクリプトを実行するだけで解析が完了する仕組みとなっています。
-
※4Weber, Griffin M., et al. International changes in COVID-19 clinical trajectories across 315 hospitals and 6 countries: retrospective cohort study. Journal of medical Internet research, 2021, 23.10: e31400.
(3)EXAM(EMR CXR AI Model)consortium
米国・ボストンを拠点とする病院ネットワークであるMass General Brighamと民間企業を中心とするFederated learningを研究する国際的なコンソーシアムであり、8ヵ国20の医療機関からなる組織です。2021年9月に結果が公表された研究には約1万6000名の患者記録が利用されました※5。(2)の方法と同様に、組織の外部に提供されるデータに個人情報は含まれないため、患者さんから研究利用に関する同意は取得していません。個別症例に関する情報の授受を行わない(2)と(3)の統合方法は、情報の越境移転を伴う複数の国で構成されるプロジェクトで採用される事例が多くなっています。
-
※5Dayan, Ittai, et al. Federated learning for predicting clinical outcomes in patients with COVID-19. Nature medicine, 2021, 27.10: 1735-1743.
本稿で紹介するEHRの統合事例について、表2に概要を示します。
表2 本稿で紹介したHERの統合事例
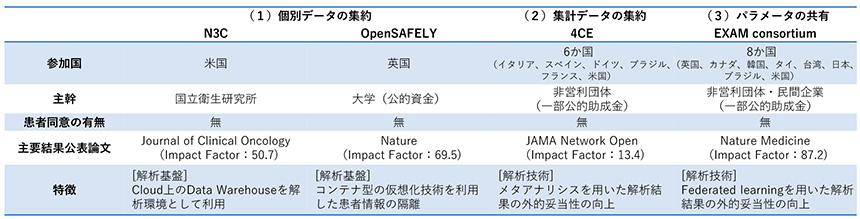 出所:医薬産業政策研究所にて作成
出所:医薬産業政策研究所にて作成
得られる成果から見るデータベースの特徴
情報をどのように統合するかは、情報の利用目的を明確にした後に検討されることが望まれます。しかしながら、医療記録の集積には数年から数十年を要するため、長期的な視野をもち、同一のデータベースを幅広い研究に転用可能とするために、情報の統合方法の議論が利用目的の決定に先行して行われる場面が多くなります。本項では、立ち返って利用目的に応じた適切なデータの統合方法について考察します。
EHRを用いた解析の妥当性は、アウトカムの定義、未測定の交絡因子、欠測のメカニズム等の観点で多様な議論がありますが、本項では個別症例の情報を集約した状態においては、求める解析が実施可能となるという仮定で考察を進めます。今回事例として挙げたEHRから得られる情報を利用して実施される解析は、大別すると以下の3種類に分類することができます。
| A. | 要約統計量の算出 |
| B. | 分類・予測モデルの構築 |
| C. | 治療・薬剤間比較 |
A. 要約統計量の算出
COVID-19の事例では、PCR検査の陽性者数や死者数、対象患者の年齢や性別等の背景情報の集計が該当します。このような解析では、要約された情報を集約した場合でも、個別症例の情報を集約した際とほぼ同じ精度で結果を得ることが可能となります。個人情報保護の観点では、患者さんから同意を取得した場合を除いて、匿名化された情報を統合する際には、情報の再識別リスクを軽減するために特異な記述の削除(k-匿名化等)の加工が施されることが一般的です。この処理が必要な場面では、個別症例の情報を集約する際でも同様の処理が実施されるため、双方で得られる結果に与える影響に違いはありません。一方で、医療機関で集計を行った結果を組織の外部へ提供することにより、個人単位での変数間の関連性の情報を削除することが可能となるため、複数の情報を組み合わせることによる個人の再識別のリスクを減少することは可能となります。このように、各医療機関での集計時の負担が必要となることを除けば、要約情報を集約する方法は、個別症例の情報を集約する方法に対する優位性は大きく、要約統計量の算出を行う際は、個人情報を集約しない構造が望まれます。しかしながら、医薬品産業においては、要約統計のみで解決する課題はほとんど存在しないため、以降の項目も併せて検討が必要となります。
B. 分類・予測モデルの構築
医療記録を用いた解析において最も需要が大きい解析の一つとなるのが分類・予測モデルの構築です。医薬品産業においても、薬剤の効果の予測はさることながら、有害事象のリスク評価時の交絡調整やバイオマーカーの探索等で広く用いられています。解析の精度の観点から見ると、個別の症例の情報を集約することが最も望ましいですが、個人情報保護に考慮しつつ、個別症例の情報を集約した際の精度に近づける解析手法も多く研究が行われています。本項では、COVID-19の重症化・死亡のリスクを予測するモデルの構築に焦点をあて、各データ統合方法でのアプローチを紹介します。
(1)の個別症例の情報を集約する方法では、情報が集約された環境において、研究者がモデルを構築することで目的が達成されます。患者記録へのインターフェースとなる米国のN3Cや英国のOpenSAFELYでは、それぞれ前述したように、指定された環境での解析や、実際のデータが閲覧できない中での解析等の制約が存在していますが、解析環境が綿密に設計されていれば、目的達成への大きな障害とはなりません。N3Cのデータを用いた研究では、COVID-19の重症度を患者背景(年齢、性別、合併症等)や臨床検査値の値を用いて重症化等を予測するモデルが構築されています※6。N3Cの解析環境には分散処理のフレームワークも用意されており、データを1ヵ所に保持していることの利点を活かした研究が進められています。OpenSAFELYでも同様に、患者背景や併存疾患から死亡リスクを予測するモデルの構築がされています※7。
一方で、(2)の要約された情報のみを集約する方法でモデルを構築する場合、モデルパラメータの調整にほかの医療機関の情報を利用することが難しくなります。4CEでは、COVID-19の死亡リスクを患者背景や臨床検査値の値を用いて予測するモデルが構築されていますが、そこでは、各医療機関が有する情報を用いて、それぞれの医療機関でモデルの構築を独自に行い、構築されたモデルを別の医療機関のデータに適用するアプローチがとられています※8。作成されたモデルをほかの医療機関で検証し、メタアナリシスの手法を用いて結果を統合することにより、国単位や医療機関単位でモデルの特徴を整理しながら外的妥当性を評価する試みが行われました(図2)。このようなアプローチが実施できている背景には、4CEの母体がEHRデータの標準化を目指すコンソーシアムであり、あらかじめ共通のデータ形式(Common Data Model、CDM)を用いてデータが管理されていたことの貢献が大きいです。本手法でも、アルブミンの低値やリンパ球数の低値等がCOVID-19の予後に影響することが検出されています。
-
※6Bennett, Tellen D., et al. Clinical characterization and prediction of clinical severity of SARS-CoV-2 infection among US adults using data from the US National COVID Cohort Collaborative. JAMA network open, 2021, 4.7: e2116901.
-
※7Williamson, Elizabeth J., et al. Factors associated with COVID-19-related death using OpenSAFELY. Nature, 2020, 584.7821: 430-436.
-
※8Weber, Griffin M., et al. International comparisons of laboratory values from the 4CE collaborative to predict COVID-19 mortality. NPJ digital medicine, 2022, 5.1: 1-8.
図2 4CEで行われた解析の概略
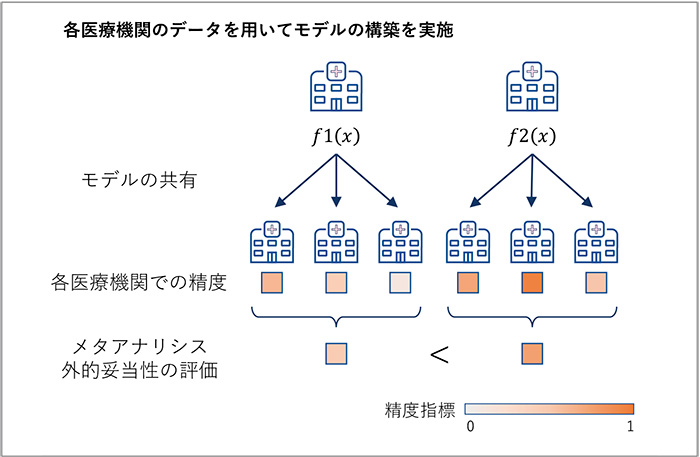 出所:医薬産業政策研究所にて作成
出所:医薬産業政策研究所にて作成
(2)の要約された情報を集約する方法で紹介したメタアナリシスでは、複数の医療機関の情報を用いてモデルのパラメータの更新を行うことができないため、モデルの精度を最大限に向上するという側面では限界があり、その欠点を補うために研究されているのが、(3)の解析パラメータの共有を繰り返す方法となります。EXAM consortiumの研究では背景情報、臨床検査値に加えて胸部X線画像から予後(必要酸素投与量)の予測を行っており、この方法で構築されたモデルは、各医療機関が保持する単独の情報を用いて構築したモデルと比較して、すべての医療機関において優れた精度のモデルとなったことが報告されています。
C. 治療・薬剤間比較
通常、医薬品の有効性や安全性を検証する際には、ほかの治療との比較を行う臨床試験が実施されます。これは、無作為化と盲検化により、比較する群間で介入以外の因子の影響を排除するためですが、データベースを利用した治療の比較においては、これらの処置を施すことが不可能であるため、比較可能性の担保、主に交絡の調整が最も重要な論点となります。現時点で、個別症例の情報を集約せずに、治療間の比較が行われた事例が少ないため、本項ではCOVID-19での事例ではなく、将来的に個別症例の情報を集約することなく研究が可能となるかを考えます。想定される状況としては、比較したい双方の群の情報が同一のデータベース内に存在する場合と、単群で実施した臨床研究のコントロール群としてデータベースを用いる場合(外部対照群としての利用)が挙げられます。交絡因子の調整に最も広く用いられている傾向スコアによる調整を想定すると、同一のデータベース内に比較を行う両群のデータが存在する場合は、分類・予測モデルの構築の項で紹介した方法で、ロジスティック回帰等を用いることで傾向スコアの算出が理論上は可能となります。医療機関横断的にマッチングを行う際には、傾向スコア自体を第三者に共有する必要があり、個人情報の再識別リスクに細心の注意を払うのであれば、傾向スコアの算出パラメータを知る第三者への共有の回避や、逆確率による重み付け等での調整を検討することが望まれます。
一方で、外部対照群として用いる場合には、各医療機関が保有する情報が臨床研究で得られた情報の対照となるため、比較を行う治療の群が、医療機関側と臨床研究側のデータで完全に分離されることとなります。このような状況では、各医療機関内でパラメータの更新を行い、傾向スコアの推定精度を向上させることは、現行の技術では困難となることが想像されます。
展望
解析における利便性の観点では、個別症例の情報を一元管理することが望まれますが、個人情報保護の観点とそれに対応する技術の発展により、世界的に情報の統合は個別症例の情報を秘匿して解析を行う方向に進んでいます。本稿で紹介した米国のN3Cにおいても、個別症例の情報を一元管理しない方法を選択することも当初検討していたものの、プロジェクトが複雑になることを懸念して、現時点では断念したことが論文に記述されています※9。個別症例の情報が必要となる場合においても、クラウド環境においてデータ自体と解析における処理を制御する設計を構築することで、情報漏洩のリスクを軽減することが可能となります。情報反映の即時性の観点でもデータを一元管理することは有効であり、本邦において実施されている匿名加工情報の移送や、オンサイトセンターでの解析等も順次、クラウド等の仮想化サーバー上での解析に転換していくことが望まれています。また、今回紹介したすべての事例は、情報の統合方法にかかわらず、CDMを用いてデータの形式が類似していたことにより実現されており、本邦においても情報の標準化には引き続き注力していく必要があります。データベースから得られる結果の精度と個人情報保護の強度はトレードオフの関係にあり、個別症例の情報を収集せずに実行できる解析の幅が広がりつつある現在、解析の目的や求める精度に応じて最適なデータの統合方法を決定することはより重要になってきます。
-
※9Haendel, Melissa A., et al. The National COVID Cohort Collaborative (N3C): rationale, design, infrastructure, and deployment. Journal of the American Medical Informatics Association, 2021, 28.3: 427-443.
(医薬産業政策研究所 主任研究員 岡田 法大)

